施術内容
下顎枝矢状分割法は、下顎前突症、下顎後退症、開咬症、下顎左右非対称などさまざまな顎変形症に適応できることから顎矯正手術の中ではもっとも代表的な術式です。
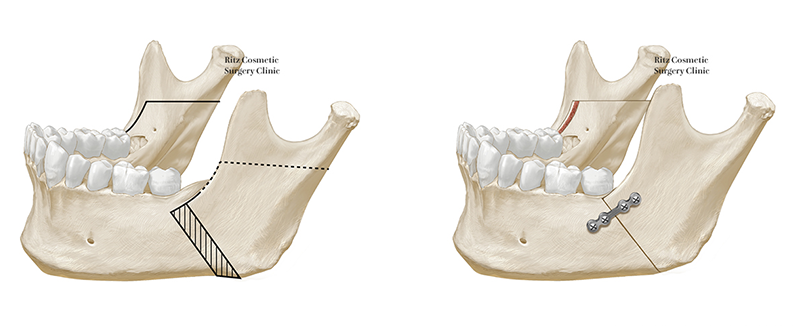
1. 本法の利点
1) 下顎骨移動後に、分割した内外の両骨片間の接触面積が大きいため骨の癒合が速やかに行われて、後戻りが少ない
2) 下顎骨の移動量、移動方向の許容範囲が大きいため適応範囲が広く、下顎前突症のほかに小下顎症、下顎非対称、開咬症などに適応できる
3) 下顎角部(エラ)の形態の改善も同時に可能である
4) 後方移動に際しても抜歯は行わないので、歯数を減じることはない
2. 本法の欠点
1) 下顎枝の骨片が薄い患者様では、下歯槽神経と骨片分割面がかなり接近するために、術後にオトガイ部皮膚の知覚鈍麻をきたしやすい
2) エラの手術が過去に行われている場合には、適応が難しいことがある
本法の種類・分類
主に骨切り線の方向などの違いによりさまざまな変法が報告されていますが、下顎枝の矢状分割の基本的な手技に大きな相違はありません。
1. Obwegeser原法
外側骨切り線を下顎第二大臼歯遠心部より下顎角に向けた部位において行いますが、矢状分割法では最も基本的な方法です。内外側骨片の接触面積は十分に大きいため、極端に大きな下顎の移動を要しない通常の顎変形症のすべてに適応され良好な結果が得られます。
2. Obwegeser-Dal Pont法
外側骨切り線を下顎第一大臼歯から垂直に下顎下縁に向かう線に置き、下顎移動後の骨接触面積の増大を得ようとして考案したものです。本法は下顎の前方移動を必要とする下顎遠心咬合や小下顎症、無歯顎症例に適応されます。原法と比較すると、下歯槽神経が露出される距離が大きくなり、それだけ下歯槽神経を損傷する危険性は増し、術後に下唇の知覚障害をきたしやすくなります。
主に強度の小顎症に対して下顎全体をかなり前方に出したい場合には有用な方法です。
3. Obwegeser II法
下顎の後方移動が極度に大きく(たとえば15㎜を超える)、かつ上方回転移動を要するような高度の下顎前突症ではII法が適用されます。しかし現在で歯このような症例に対してはtwo jaw surgery(上下顎同時手術)に置き換わっており、本法が行われることはほとんどなくなりました。
下顎枝矢状分割術の実際
手術は全身麻酔下で行われます。通常は1泊の入院手術で行われています。
1. 切開と骨膜剥離
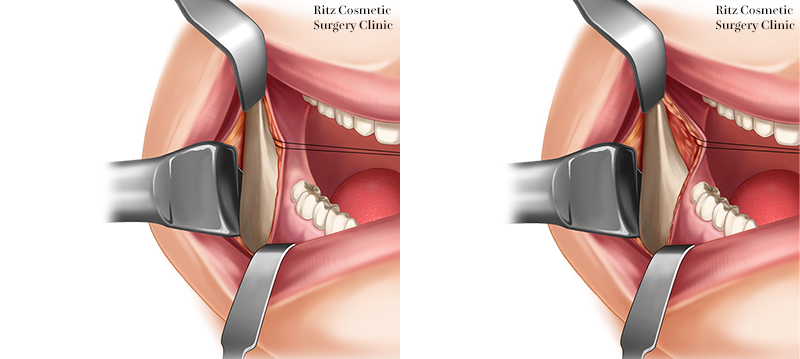
切開線は口腔内で下顎骨の外斜線上に設定し、粘膜を切開したのち頬筋を電気メス等で切離します。ラスパトリウムを用いて下顎枝前縁の骨を側頭筋腱付着部まで骨膜下で剥離し、ラムスハーケンを装着します。
次に頬側骨膜を破らないように注意しながらフリューエルにより下顎下縁および後縁まで剥離を進めます。このとき下顎角部には茎突下顎靭帯が強固に付着しているため、後縁剥離子で慎重に剥離します。
下顎枝内側骨膜の剥離は、側頭筋腱付着部を切離してから上方から下方に向けて行うと容易に内面を明示できます。
フリューエルで内側骨膜を後縁まで剥離すると内外面の骨膜が骨面から袋状に剥離された状態となります。
2. 内側皮質骨の水平骨切り
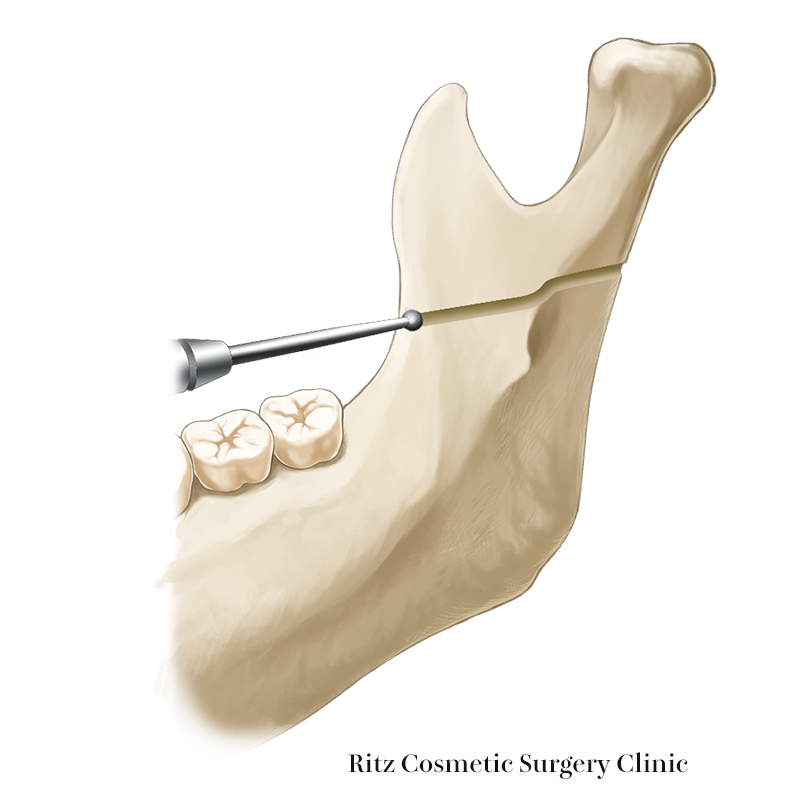
下顎枝の内外面にプロゲニー・ハーケンを装着します。下顎枝内面が後縁まで明示され、軟部組織の介在がないことが確認できたら、まず下顎枝前方の隆起している部位をラウンド・バーで削去して平坦化します。
リンデマンバーを用いて咬合平面に平行に下顎枝の前縁から後縁まで、内側皮質骨の骨切りを行います。この際の溝の深さはリンデマンバーの直径(1~1.5mm)を目安とします。
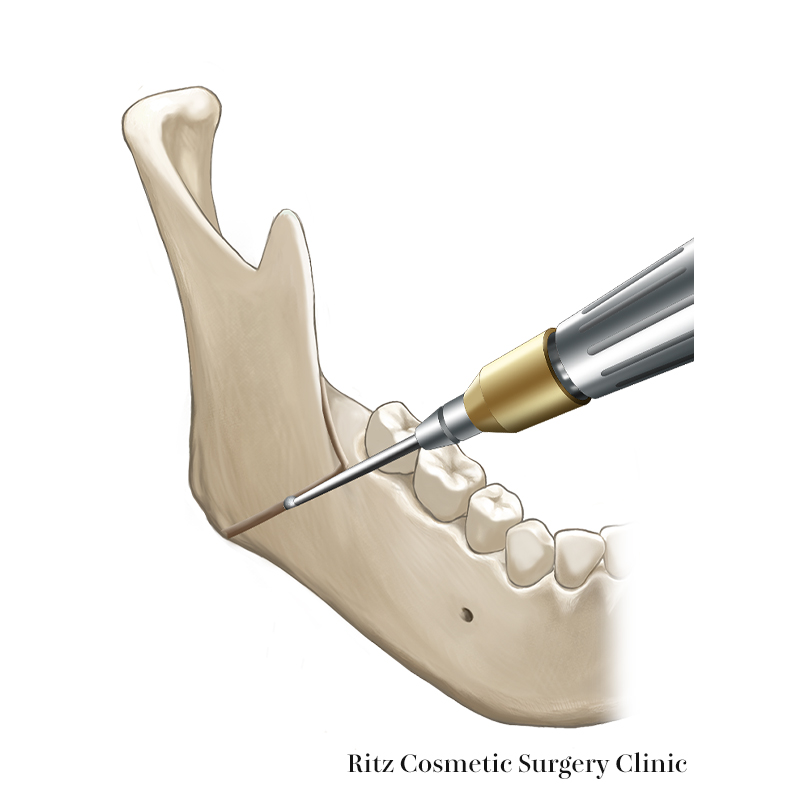
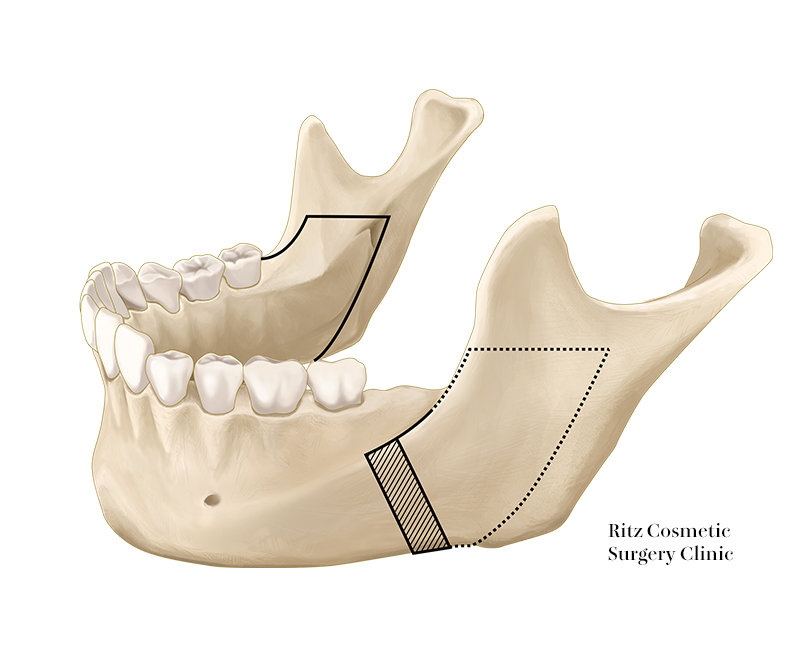
3. 下顎枝前縁の矢状骨切り
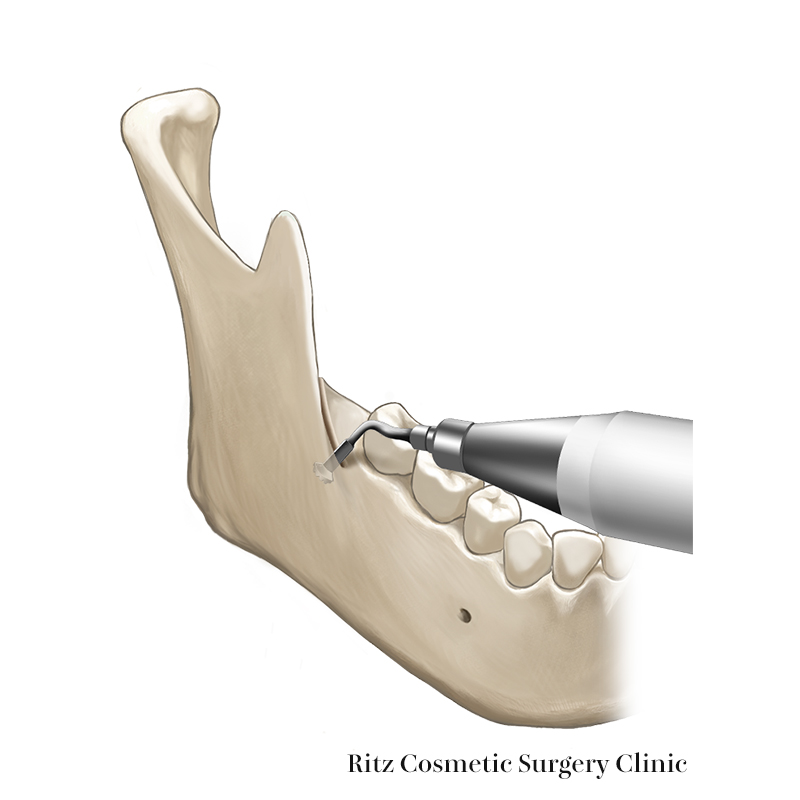
続いて下顎枝の前面の矢状骨切りを行います。外側皮質骨と骨髄腔の境界付近を目指してピエゾサージェリーで溝を掘っていきますが、外斜線のやや内側に直線的に形成されます。溝の深さは、皮質骨を抜けて髄質に入ったところまでとします。
つぎにこの溝に沿ってレシプロケーティングソーにより外側皮質骨裏側に骨鋸を沿わせながら下歯槽管手前までの骨切りを行います。
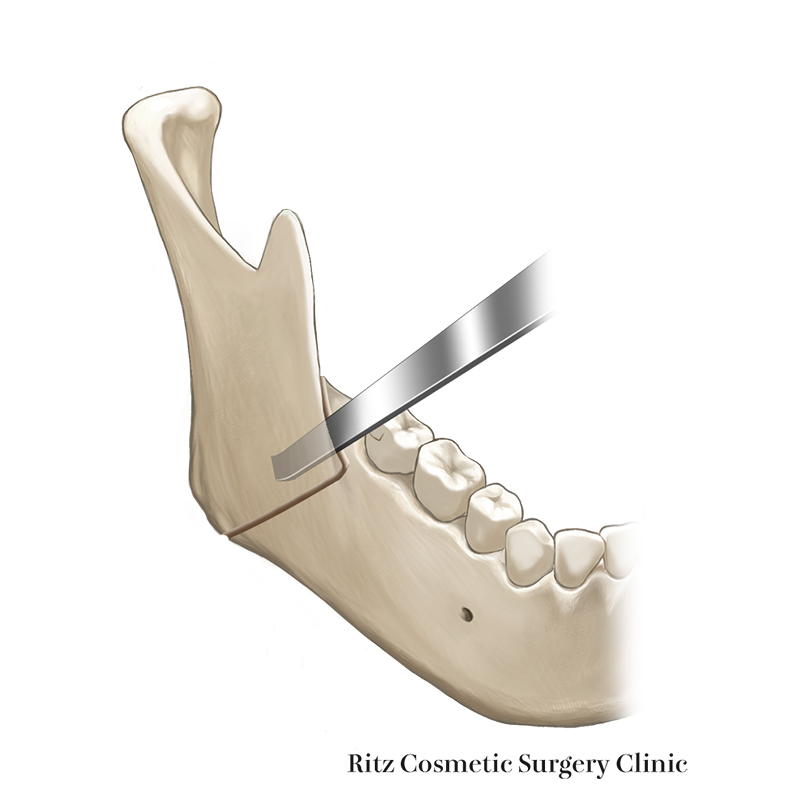
4. 外側皮質骨の骨切り
外側の骨切り線は第2大臼歯の遠心付近から下顎角付近に至るラインをとります。
リンデマンバーを用いると、切削面から皮質骨の厚みと骨髄腔の境界を目視しながら骨切りすることができます。この付近の下顎骨外面はさまざまな程度の曲面をなすので、そのカーブに応じて角度を変え、適切に皮質骨だけに溝が入るように操作することが肝要です。
その際にも3次元実体模型は大変参考になります。
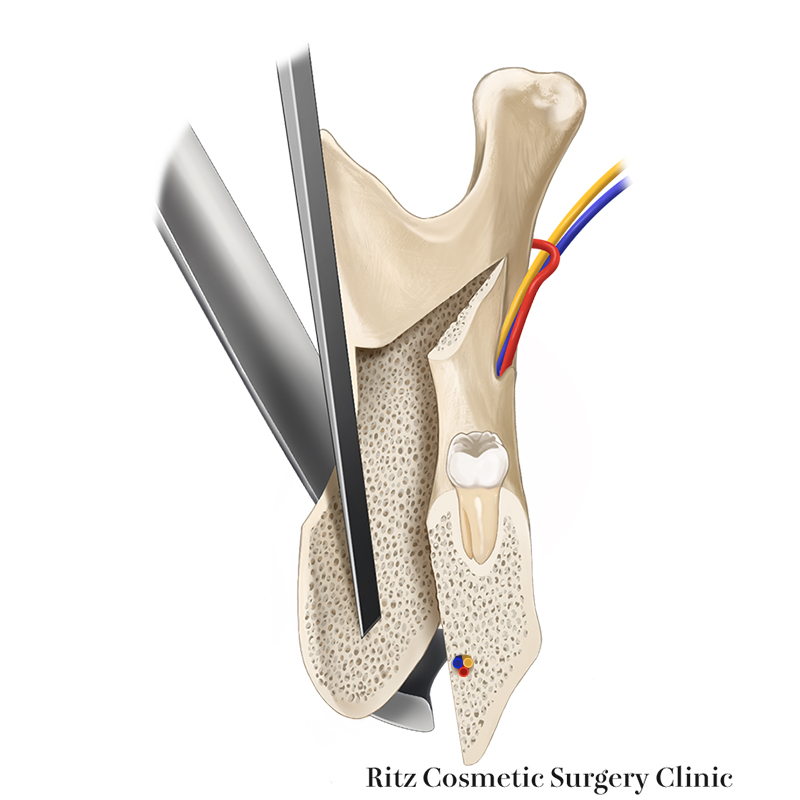
5. 下顎枝の矢状分割
この時点で骨が連続しているのは髄質部の下半分と下顎枝の後縁部となります。
まず矢状骨切りの上下をマイセルで槌打して、確実に分割されていることを確認します。
次に、髄質部分の分割を行いますが、マイセルの先端は外側皮質骨の内面に接着するように操作して下歯槽神経血管束の損傷を避けます。
最後は前方骨切り線の下方から広げていくと近遠心骨片は裂けるように分割していきます。
この時セパレーターを用いると操作しやすいのですが、各部分での十分な分割を確認したあとに操作しないと骨片が思わぬ方向に骨折を起こすことがあるので注意が必要です。
6. 近位骨片の復位
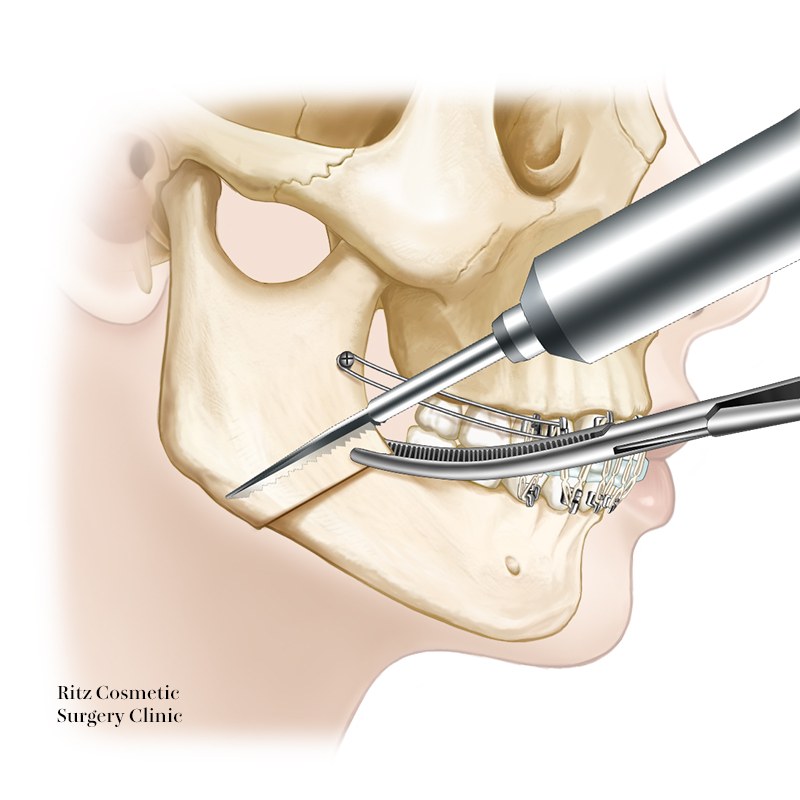
分割後の近位骨片(顎関節がついている側)の復位は、顎関節の位置づけとして咬合を構成する上で非常に重要です。
術者の経験による感覚は最も大切ですが、再現性を確実にするためにさまざまな近位骨片の復位法が応用されています。
術前の咬合位が不安定な症例では、全身麻酔中の筋弛緩に対応するために、手術前に矯正歯科医により作成されたバイトプレートにより術中に中心位を再現して計測するのが良い方法です。
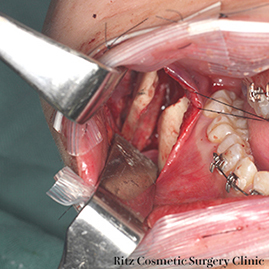
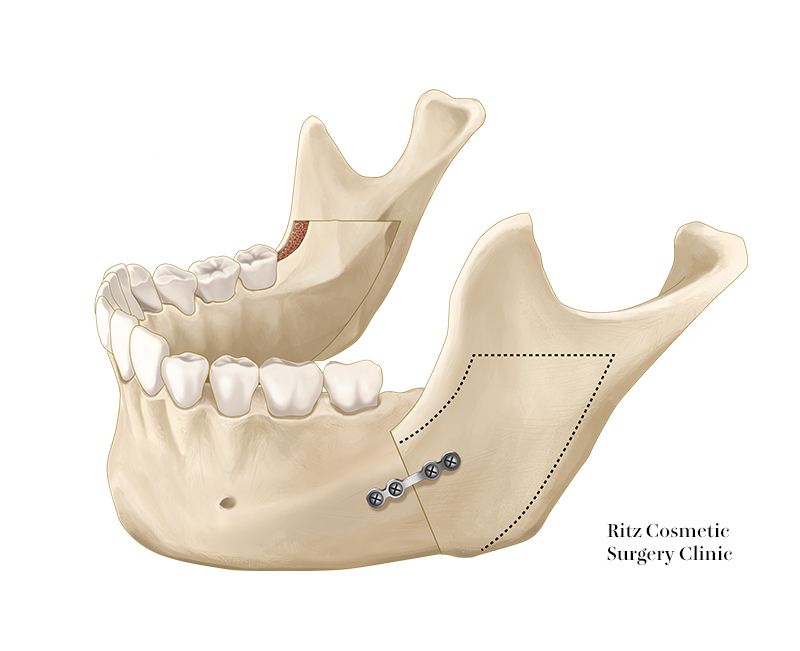
7. 骨固定法
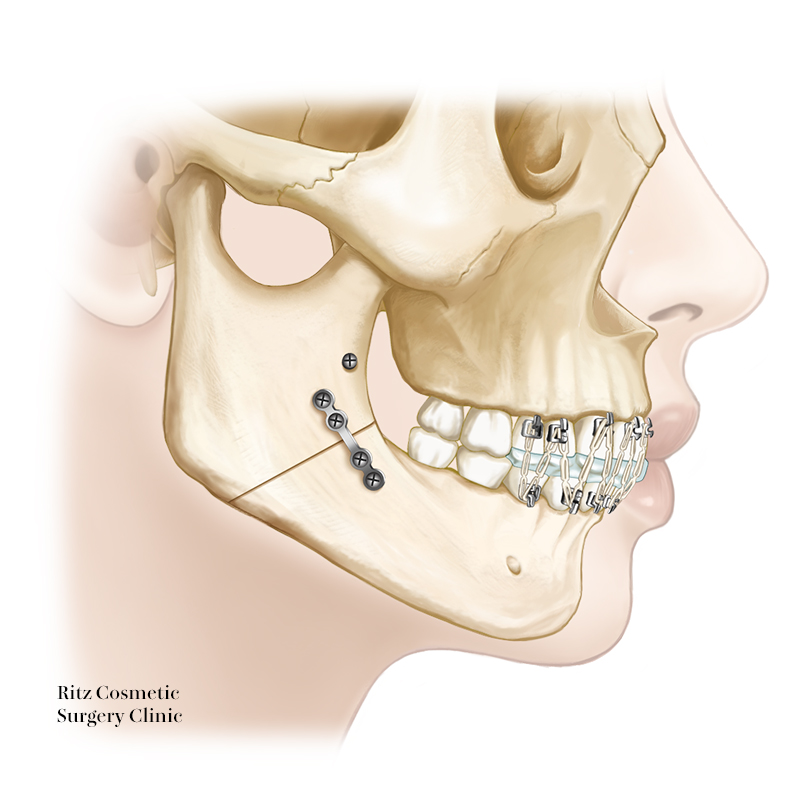
骨片の固定法として、近年はミニプレートが改良されて十分な固定力を有するようになり、ロッキングシステムを用いたチタンプレートを口腔内から固定する方法が多用されています。
ロッキングプレートの機構は、monocorticalであるにもかかわらず、bicorticalと同様の固定力が得られるのが特徴です。
またロッキングシステム特有の機構によりプレート直下の皮質骨への圧迫を生じないことから、プレートの初期変形のリスクの減少、皮質骨内の血流の維持による早期の治癒が期待できます。
8. 近位骨片前縁部の削合
下顎後方移動術では近位骨片の前縁が第2大臼歯と重なるため、ラウンドバーなどを用いてこの部分を削去します。また左右非対称症例や骨格性交叉咬合などの手術では近遠位骨片が干渉を起こす部分は削去します。
9. 創の閉鎖
切開創は筋層と粘膜に分けて吸収糸で二層に縫合し、血腫の排出のためペンローズドレーンを留置します。
術後は頬部から顎下部にかけて弾性包帯で圧迫して血腫を予防します。
10. 顎間固定
手術中に咬合構成のために行った顎間固定は、手術終了時(抜管)までには除去します。
骨固定法の発達により顎間固定期間は短縮される傾向にありますが、当然手術方法によっても異なります。
骨の治癒と下顎骨にかかる応力を考慮すれば、1か月ほどは顎間ゴムや開口制限は行うべきです。
11. 術後処置
サージェリーファーストを採用した場合には、創の安静と咬合の安定のため原則として1か月間の顎間ゴムでの固定を行っています。
咀嚼筋や周囲組織の応力によって、設定した咬合位から偏位することもないわけではありませんので、状態に応じて顎間ゴムを引き続き用いることがあります。
食後などには開口練習を継続して筋の拘縮を予防し新しい咬合になれるように指導します。
下顎枝矢状分割法(変法):Short split法
Epker(1977)、Wolford(1987) は、下顎枝外側面の咀嚼筋の剥離を最小限にとどめ、内側骨切りを下顎小舌後方部までにとどめるShort split法を提唱しました。下顎頭の偏位(Condyler Sag) や後戻りを防止する方法です。
Short split法:Epker法、Wolford法
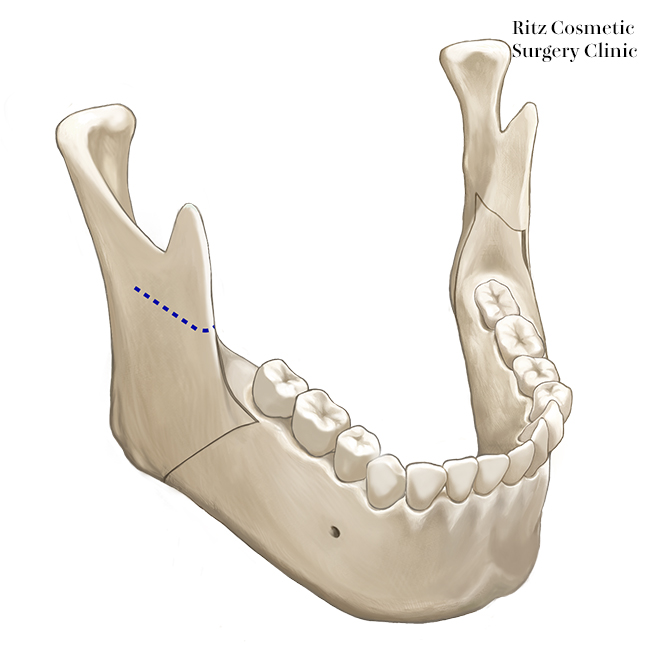
Long split法:Obwegeser法、Dal Pont法
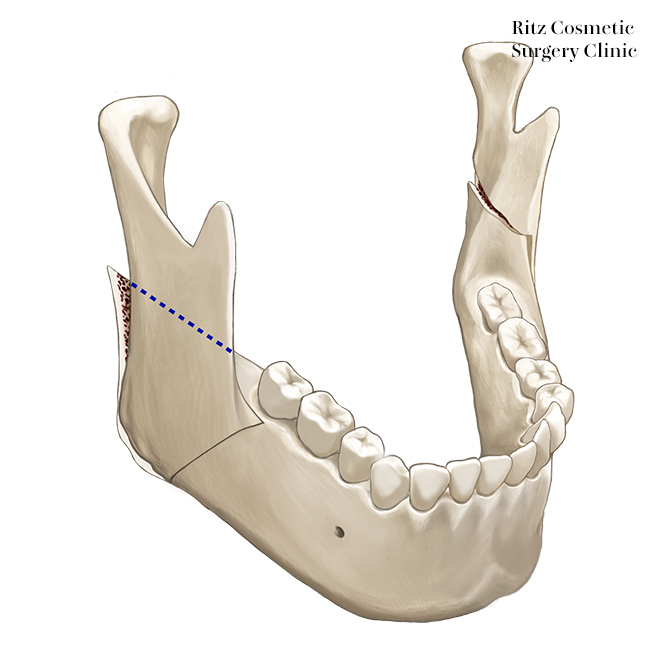
アメリカにおける下顎枝矢状分割法の術式は、ほとんどがshort lingual cut (short split法) で行われています。骨膜剥離を少なくして、術後の腫脹の軽減や出血量の抑制に努め、骨片分割時の偶発骨折を回避することで日帰り手術 (day surgery) へと移行しています。より患者様のQOLの高い短期入院ないし日帰りにつなげる手法としては有効な術式です。
内側皮質骨の水平骨切り
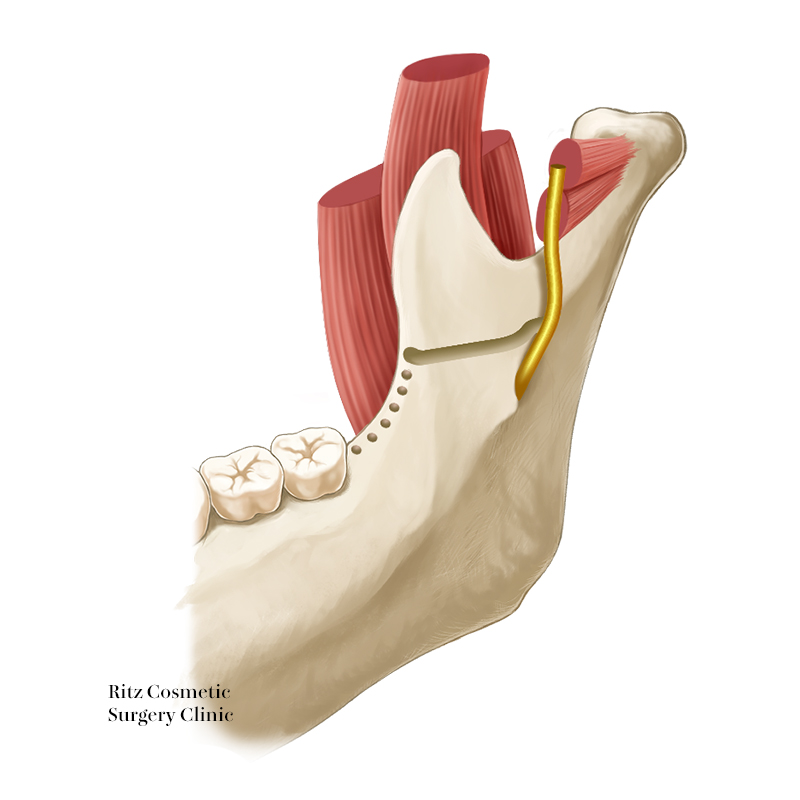
下顎枝矢状分割法における内側骨切りは、ピエゾサージェリーとリンデマン・バーを用いて、下顎孔上部で行います。咬合平面に平行に骨皮質のみを骨切りしますが、short splitとlong splitと大きく異なる点は、骨切りを下顎孔を超えたところ(下神経溝後部)で終了し、後縁まで行わない点です。
それにより下顎後静脈の損傷確率は低くなり、下顎枝内側にプロゲニー・ハーケンを最後部まで挿入することによる、下歯槽神経血管束への圧迫による術後の知覚障害も少ないといえます。
また形態的には、遠位骨片(歯牙が付いている側の骨片)に下顎角が残っていないため、後方に移動させた場合に本来の下顎枝後縁より後退させた骨が突出することがないため、横顔での頬部面積の縮小にも効果的です。
Bell,Epker,Wolfordらは、咀嚼筋の付着部位と生体力学的な要素を考慮して、咬筋、内側翼突筋および側頭筋の主要部分を近位骨片の付着したshort split法を提唱し、近位骨片への血流を最大限に確保すると同時に、骨膜の剥離を少なくして腫脹と出血の軽減を図れるとしました。

